兒童神經外科
常見兒童腦瘤與治療
2011年初版,2020年1月修正
兒童神經外科梁慕理醫師
1. 膠質細胞瘤(glioma)
膠質細胞瘤約占兒童腦瘤的一半左右,其中包括幾種不同的病理診斷,如最常見的星狀細胞瘤(astrocytoma)、室管膜細胞瘤(ependymoma)、寡樹突神經膠質瘤(oligodendroglioma)、神經結神經膠質瘤(ganglioglioma)、及較少見的dysembryoplastic neuroepithelial tumor (DNET)、pleomorphic xanthoastrocytoma (PXA)及desmoplastic infantile ganglioglioma (DIG)。病灶的位置從大腦半球的表淺到深部丘腦、中腦、下視丘、視神經,或到位於後顱窩的小腦半球及橋腦及延髓均可能發生。影像學上常可見到在磁振造影上的不規則腫塊合併周邊腦組織的壓迫或偏移,可能在邊緣有顯影劑的加強,也可能不明顯,腫瘤中央可能形成水囊或局部壞死,腫瘤周圍可能有腦實質水腫的效應(圖1-1~4)。膠質細胞瘤中最常見的稱為星狀細胞瘤,病理上根據Daumas-Duport分類腫瘤細胞的型態為四級,第一級pilocytic astrocytoma和第二級astrocytoma稱為低度膠質瘤(low-grade gliomas),在文獻上這兩種類約各占星狀細胞瘤的三成,而第三級anaplastic astrocytoma和第四級glioblastoma multiforme稱為高度惡性膠質瘤(high-grade or malignant gliomas),僅占膠質瘤約兩成。由於膠質瘤依據不同位置及分類有不同的特性與治療方式,因此將特定部位的膠質瘤分別討論。
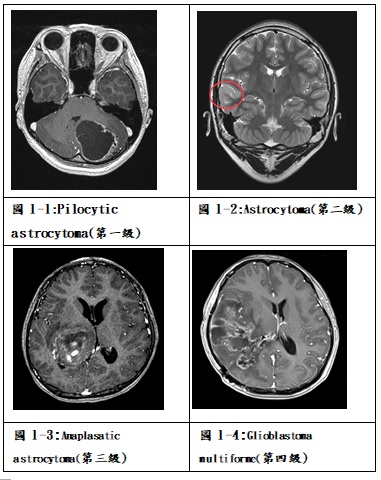
星狀細胞瘤常見的臨床表現有癲癇、局部神經症狀,於病灶對側的肢體產生無力、不靈活或麻木感,也可能有聽覺或視覺的異常。若是腫瘤快速增大,可能以顱內壓上昇所引起的頭痛、清晨嘔吐、視力模糊及步態不穩表現。
治療上,手術盡可能切除腫瘤有機會達到最好的效果,對於低度的膠質瘤甚至可以達到很高的長期治癒率。然而對於深部的或第三級以上的膠質瘤,完全切除常不易達成,但也要以最大安全範圍的切除為主。如果腫瘤為高度惡性或手術後仍有的殘餘,可能要考慮加上輔助治療,輔助治療主要的項目有放射線照射與化療藥物,均由專門的放射治療及神經腫瘤專科醫師來計畫與施行。放射治療一般使用於大於三歲且第三級以上的膠質瘤病童,有時腫瘤快速復發或沿腦脊髓腔散播也會建議。若腫瘤為第一或二級且殘餘很小,也會先採用影像定期追蹤,若有腫瘤的復發再開始使用輔助治療。輔助化療目前最常使用的藥物為口服烷基化劑帝盟多(temozolomide),需事前向衛生署申請經審查核准後使用。注射用的化療藥物主要有vincristine和 cisplatin或carboplatin、 vinblastine等,雖然沒有一致通用的配方,仍可達延緩腫瘤的進展及延後放射線照射的年紀的效果。目前膠質瘤有許多試驗中的新藥,如抗血管新生的抗體(anti-angiogenesis antibody)、histone deacetylase inhibitors(HDI)、anti-EGFR antibody等標靶藥物,效果如何仍有待進一步證實。
2. 髓母細胞瘤(medulloblastoma)
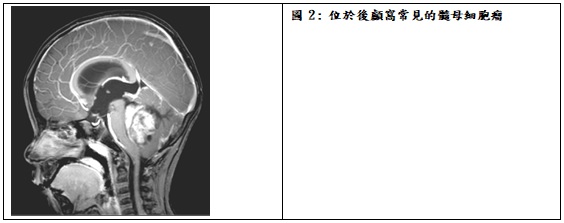
胚胎性瘤(embryonal tumor)包含三種惡性腫瘤:髓母細胞瘤(medulloblastoma)、中樞神經原始神經上皮瘤(primitive neuroectodermal tumor; PNET)及非典型畸胎/類橫紋肌瘤(atypical teratoid/rhabdoid tumor; AT/RT)。其中最常見的是髓母細胞瘤,約佔兒童腦瘤的10~20%。在國內好發年齡約七歲,男女比相近。
胚胎性瘤均為惡性瘤,治療需要合併手術切除、全腦部及脊椎放射線治療及化學藥物輔助。然而若病童小於三歲,則要考慮使用加強高劑量化療合併幹細胞療法(Enhanced high-dose chemotherapy and stem cell rescue)或加上局部減量放射線(focal radiation)治療。治療的成效以髓母細胞瘤較佳,臨床上將髓母細胞瘤分為一般危險群(average risk group)及高危險群(high risk goup)兩類。發生年齡三歲以上、手術切除後殘餘腫瘤體積小於1.5立方公分及沒有顱內或脊椎內腫瘤散播者為一般危險群;若有上述三者之一者歸入高危險群。一般危險群病童經完整治療後,五年內有七成以上病童沒有腫瘤復發(5-year progression free survival);而高危險群病童約有五成。
3. 生殖細胞瘤(germ cell tumor)
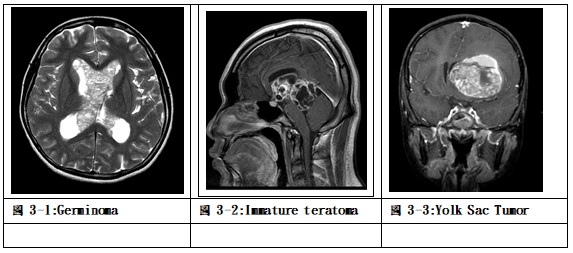
兒童顱內生殖細胞瘤相較於歐美國家約2.5%,在亞洲國家有較高的發生率,如日本、韓國及台灣的統計約達11-15%,在國內男女比率約3.4/1,平均診斷年齡為10.7歲。病理分類將生殖細胞瘤分為胚芽瘤(germinoma)、畸胎瘤(teratoma)、成熟畸胎瘤(mature teratoma)、不成熟畸胎瘤(immature teratoma)、畸胎瘤合併惡性轉型(teratoma with malignant transformation)、卵黃囊瘤(yolk sac tumor)、胚胎癌(embryonal carcinoma)及絨毛膜癌(choriocarcinoma),診斷上也可能是胚芽瘤含有合胞體滋養層巨細胞(germinoma with syncytiotrophoblastic giant cell; germinoma with STGC)或混合性生殖細胞瘤(mixed germ cell tumor)。好發的位置常見在松果體、蝶鞍上及基底腦核,有時診斷時已經散播到腦室及脊髓腔內。臨床表現依據不同部位有所不同,松果體區會壓迫大腦導水管導致水腦症,也可能壓迫或侵犯中腦背側四疊體,使眼球無法向上凝視及對焦,造成所謂落日眼(sunset eye; Parinaud’s syndrome)。位於蝶鞍上最常表現尿崩症、生長遲緩或視神經症狀;位於基底腦核的症狀為手腳緊繃無力或麻木。
除了胚芽瘤及成熟畸胎瘤外,其他種類的生殖細胞瘤可以在血清或腦脊髓液中檢測出α胎兒蛋白(α-fetoprotein)或β絨毛膜性腺激素(β-HCG)上昇,這兩種腫瘤指標可以作為生殖細胞瘤臨床診斷、治療成效與腫瘤復發的主要指標。
生殖細胞瘤的治療依據不同的病理分類有所不同。對於生殖細胞瘤中的胚芽瘤,從影像學上有典型的特徵且腫瘤指標沒有上升,可以考慮切片或不切片,加上包含腦室的放射線治療,可以得到有效的長期療效。然而影像學上的特徵若是診斷屬於畸胎瘤,建議先以手術切除腫瘤,若病理分類為成熟畸胎瘤,則不需要放射線或化學藥物治療,若病理診斷包含不成熟畸胎瘤或惡性轉型成份,則必須再加上放射線治療及化學藥物輔助。對於已知腫瘤指標其中一種上升的腫瘤,代表其中包含有惡性的腫瘤組織成份,如不成熟畸胎瘤、卵黃囊瘤、胚胎癌或絨毛膜癌等,治療必須合併手術切除、放射線治療及化學藥物輔助,才能達有效控制。
4. 室管膜瘤(ependymal tumors)
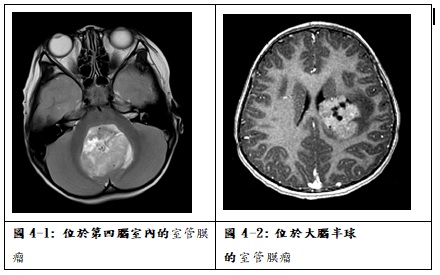
國內統計室管膜瘤約佔兒童腦瘤的5.6%,平均年齡10.7歲。病理診斷分為室管膜下瘤(Subependymoma, WHO grade I )、黏液乳頭狀室管膜瘤(Myxopapillary ependymoma, WHO grade I )、室管膜瘤(ependymoma, WHO grade II)及分化不良室管膜瘤(anaplastic ependymoma, WHO grade III )。室管膜瘤最常發生在後顱窩第四腦室內(圖4-1),常常造成阻塞性水腦症,病童表現症狀從緩慢的步態不穩到頭痛、嘔吐、視力模糊等。也可能發生在大腦半球(圖4-2),少數原發於脊椎內。
室管膜瘤的治療以手術完全切除為首要目標,若是腫瘤浸潤在腦幹或向外側包覆重要顱神經血管構造,手術無法完全清除,或是第三級分化不良室管膜瘤,術後必須以放射線照射加強。由於這類腫瘤很容易復發,目前已將局部放射線照射提早到兩歲病童,也可以用立體定位放射手術,如伽瑪刀(Gamma Knife Radiosurgery)或直線加速器(linear accelerator)等控制殘餘腫瘤,降低對腦組織的放射劑量。
5. 視神經/視交叉/下視丘膠質細胞瘤(Optic-Chiasmatic-Hypothalamic glioma; OCHG)
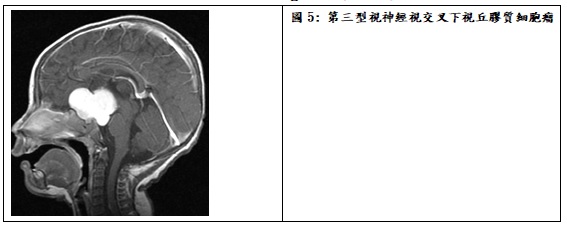
依據Dodge分類法從位置來區分,視神經路徑膠質瘤可分為第一型:僅位於視神經,第二型:位於視交叉或沿伸到視神經,第三型:視交叉延伸到視徑、下視丘及鄰近腦室(圖5)。位於前兩型的視神經膠質瘤,顯然會先有眼震、斜視、或單側眼球突出或視力減退的表現,而若腫瘤位置延伸到下視丘,還可能會有內分泌賀爾蒙的失調,如生長遲滯、性早熟或青春期延遲。視神經膠質瘤也常見於第一型神經纖維瘤病症的病患,因此對於初診病童也應要一併篩檢有無此腫瘤。大多數視神經膠質瘤的病理分級是第一或二級星狀細胞瘤,所以臨床症狀的進展較緩慢,腫瘤經長期的追蹤也常維持穩定,因此治療的策略以保持視力及相關神經功能為主要考量,對於腫瘤體積不大且視力仍保留的病童,建議第一線先以化學藥物控制,如果腫瘤體積很大或導致阻塞性水腦,或在化療中仍繼續進展時,則考慮先以手術清除部分腫瘤再根據病理分級,加上後續的輔助化療。手術的目的主要是確定病理診斷、減少腫瘤體積或處理腦脊髓液阻塞,但仍有可能需要放置腦室內引流管解決水腦症。僅少數可能是第三級以上膠質瘤時,才需要採合併放射線照射與化療的方式。
6. 腦幹膠質細胞瘤(brain stem glioma)
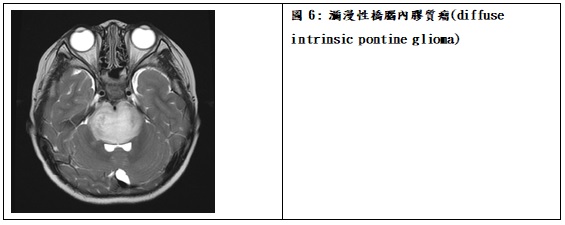
腦幹膠質瘤約占兒童腦瘤的10%到20%。由於腫瘤位於神經集中的腦幹,診斷前平均出現症狀的時間不到兩個月,顯示這類腫瘤進展十分快速。最常見的症狀有頭痛、嘔吐及步態不穩,多數病童也可能有複視、頭部偏斜、顏面神經麻痺(閉眼不全或嘴角偏斜)、口齒不清或吞嚥困難不等程度的顱神經功能障礙。依據腦部核磁共振的影像位置來分類,最常見瀰漫性橋腦內膠質瘤(diffuse pontine glioma)約占腦幹膠質瘤的六成,局部或囊狀(focal or cystic)、向背側外露型(dorsal or lateral exophytic)及頸延髓(cervico-medullary)各占約一成。治療上區分為瀰漫性及非瀰漫性兩大類。瀰漫性橋腦內膠質瘤建議直接採用局部放射線照射治療,輔助性化療的功效目前仍不明。非瀰漫性腦幹膠質瘤則根據症狀與腫瘤的位置,可考慮手術減除腫瘤體積的可能性,同時合併水腦症時先以腦脊髓液引流或第三腦室底開口術(third ventriculostomy)解除腦積水的壓力,後續再加上局部放射線或化學藥物治療。
然而位於中腦(midbrain)的腫瘤,往往因壓迫大腦導水管引起阻塞性水腦,產生頭痛嘔吐、視力模糊等腦壓上昇的症狀。此一特殊部位的腫瘤生長十分緩慢,一般先以手術解除水腦症的問題即可,再定期追蹤腫瘤的變化。
- 顱咽管瘤(craniopharyngioma)
顱咽管瘤是發生在蝶鞍區域的神經上皮腫瘤(neuroepitherial tumors),腫瘤通常含部份囊狀上皮,內含上皮碎片、鈣化、高膽固醇濃稠囊液等成份,常常延伸包覆視神經構造(optic apparatus)、侵犯下視丘(hypothalamuss)及腦下垂體莖部(pituitary stalk),導致相關神經功能損壞。
國內兒童顱咽管瘤佔兒童腦瘤的8.4%,常以頭痛、視力減退、視野缺損、生長遲緩、青春期延遲或多尿等症狀表現。雖然屬於良性瘤,但因腫瘤鄰近視神經構造、腦下垂體及下視丘,讓治療上十分困難。除了以開顱手術切除腫瘤外,位於蝶鞍的腫瘤部份也可以採用經鼻腔內視鏡(endonasal endoscopic approach)的技術取出腫瘤,囊狀的部份也可以植入儲液球管(ommaya reservoir)抽取囊液或打入藥物,如bleomycin或干擾素(interferon-α),讓囊腫縮小。目前手術後殘餘的腫瘤,會使用立體定位放射手術,如伽瑪刀或直線加速器照射,可以減少周邊視神經及腦血管的影響。治療上除了考量腫瘤的切除效果外 也要避免長期後遺症的發生,所以雖然有以上多種治療方式的選擇,顱咽管瘤仍可能無法完全清除,也可能一再復發。
顱咽管腫瘤的兒童常需要補充賀爾蒙,以維持正常生長所需,如可體松(cortisone)、甲狀腺素(thyroxin; eltroxin)、抗利尿激素(desmopressin; DDAVP, minirin)、生長激素(growth hormone)、雄性素(androgen)或雌性素(estrogen)等,需要兒童新陳代謝專科醫師長期追蹤,監測生長及內分泌的功能。
8. 脈絡叢瘤(choroids plexus tumors)
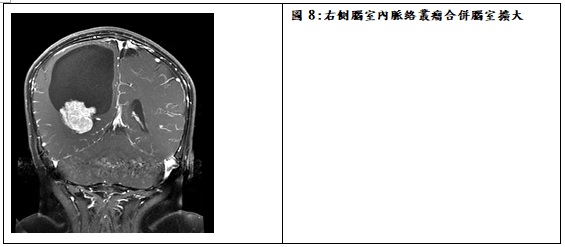
脈絡叢瘤是位於腦室產生腦脊髓液的乳突狀上皮細胞瘤 病理上多數是脈絡叢乳突瘤(choroid plexuss papilloma, WHO grade I), 少數是脈絡叢癌(choroid plexus carninoma, WHO grade III), 其間還有一類非常少見稱非典型脈絡叢乳突瘤(atypical choroid plexuss papilloma, WHO grade II)。脈絡叢瘤較常見於嬰幼兒,平均診斷年齡僅2.3歲,只佔國內兒童腦瘤約2%。發生位置常見於側腦室,其次是第四級、第三腦室內。脈絡叢瘤通常因大量產生腦脊髓液而導致水腦症,也可能造成單側腦室過大(圖8)。治療上,脈絡叢乳突瘤以手術切除為主,若腫瘤很大而病童年紀較小時,可以先作腦血管攝影檢查並栓塞,降低血液供應後再進行手術。脈絡叢癌屬於惡性瘤,需要手術後加上化學藥物治療或放射線照射治療。
9. 神經纖維瘤症(neurofibromatosis)
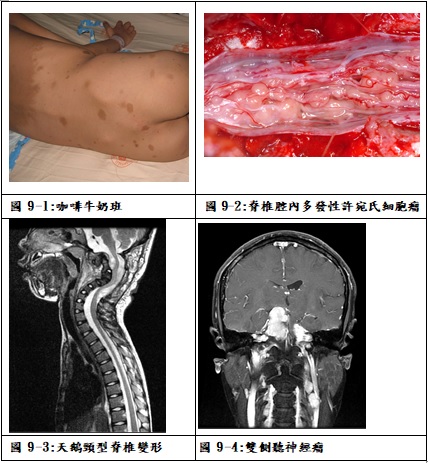
神經纖維瘤症是一種全身性合併神經皮膚眼睛等器官的病症,具染色體顯性遺傳性。主要分成兩種亞型,第一型神經纖維瘤症(neurofibromatosis type I; NF1)又稱周邊型神經纖維瘤症 或 von Recklinhausen’s disease,病患在表皮出現典型的特徵,稱為咖啡牛奶班(café-au-lait)(圖9-1),腋下或鼠蹊皮膚皺摺,眼睛虹膜異構瘤(iris harmatoma; Lisch nodule),脊椎側彎或天鵝頸變形(kyphoscoliosis)(圖9-3),表皮下及脊椎旁多發性神經纖維瘤,在中樞神經則好發視神經膠質瘤,脊髓許宛氏細胞瘤(Schwannoma)或腦膜瘤(meningioma),以及多形性神經纖維瘤 (plexiform neurofibroma)或惡性周邊神經鞘瘤(malignant peripheral nerve sheath tumor; MPNST)。第二型神經纖維瘤症(neurofibromatosis type II; NF2)又稱中樞型神經纖維瘤症,主要以雙側大腦橋腦角前庭神經許宛氏細胞瘤(vestibular schwannoma)診斷(圖9-4),也可能在腦脊髓神經產生多發性腦膜瘤、神經膠質瘤或室管膜瘤等(圖9-2),眼睛可能出現年輕型白內障(juvenile subcapsule cataract)。病患通常在二十歲以前就出現聽力障礙、耳鳴及顏面神經麻木等症狀。除了臨床特徵外,目前也可以用染色體篩檢出發生突變的基因。第一型神經纖維瘤症位於第17對染色體長臂(17q11.2);第二型神經纖維瘤症位於第22對染色體長臂(22q11)。
神經纖維瘤的治療以手術切除壓迫神經的腫瘤為主,其次是防止造成脊柱彎曲變形及腹臟器官等壓迫。目前也有初期的臨床研究,利用化學藥物治療腫瘤,如抗血管新生抗體,療效還有待確定。
10. 結節性硬化症(tuberous sclerosis)
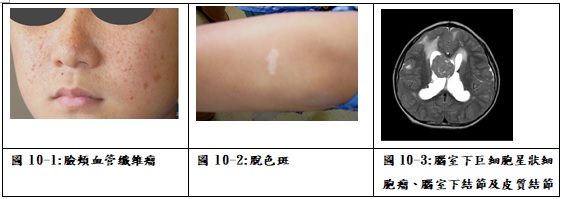
結節性硬化症也是一種多發性神經表皮良性瘤的病症,屬於染色體顯性遺傳。皮膚的特徵是在臉頰或前額有血管纖維瘤(angiofibroma)(圖10-1),身上有脫色斑(ash leaf spots)(圖10-2),腰背部有橘皮樣(shagreen patch),視網膜異構瘤,腎臟血管肌瘤或心臟橫紋肌瘤等,在腦部包括腦室下巨細胞星狀細胞瘤(subependymal giant cell astrocytoma; SEGA)、腦室下結節(subependymal nodule; tuber)及皮質結節(cortical tuber)(圖10-3),病童可能表現癲癇發作、阻塞性水腦症或造成神經功能障礙。
治療的考量以清除造成阻塞性水腦症的腫瘤為主。癲癇的控制則需要詳細的評估,包括腦電波(EEG)、腦波監測錄影或腦磁圖(electromagneticography)等多方評估,才能決定癲癇的來源與處置的策略。目前也可以使用免疫抑制劑sirolimus(rapamycin)或everolimus,其作用是抑制哺乳類的rapamycin標的(mTOR),對縮小腦室下巨細胞星狀細胞瘤也證實有效果,因此成為手術以外的替代療法。
參考資料
- WHO Classification of Tumours of the Central Nervous System(2007). 4th Edition. Internal Agency for Research on Cancer(IARC)
- Textbook of Neuro-Oncology(2005). Burger & Prados. Elsevier Saunders
- 台北榮總兒童神經外科資料庫-
- 中華民國關懷腦瘤兒童協會-照護宣導手冊第一版


